相信大家都还记得2015年荣获了诺贝尔生理学或医学奖的中国药学家屠呦呦,其团队的主要医学成就,即成功提取出青蒿素并应用于疟疾治疗,在全球范围内挽救了成百上千万人的生命,被誉为20世纪最杰出的医学研究成果之一。
然而,最新一项研究发现,对青蒿素耐药的疟原虫,又侵占一城。非洲本土已出现了能抵抗青蒿素及其衍生物的疟原虫突变。这意味着,“抗疟神药”青蒿素产生了耐药性。相关模型预测,若不采取措施,五年内青蒿素及其衍生物(ART)的失效将会在非洲导致7800万例新增病例和116000例死亡。
这警醒我们:青蒿素耐药防控刻不容缓,必须采取措施延缓、阻止青蒿素及其衍生物的耐药。
01
青蒿素疗法面临挑战?
疟疾是一种人感染恶性疟原虫并在红细胞内不断增殖所引起的虫媒传染病,主要通过蚊子叮咬传播。这种疾病长期在非洲、亚洲南部和南美洲等热带发展中国家中肆虐,造成了极大的人员伤亡和经济损失。全世界范围内有89个国家、近32亿人有感染疟疾的危险,几乎占到全世界人口的一半,而且目前尚无针对疟疾的疫苗。每年记录在案的疟疾感染病例超过2亿,死亡人数达40万。
在青蒿素发现以前,氯喹是最有效的抗疟药物。然而,由于长期大量使用氯喹,部分疟原虫产生了耐药性,其疗效也急剧下降。1980年代,氯喹的失效导致了非洲每年上百万疟疾儿童的死亡。
青蒿素的发现和应用让抗疟疾领域重新燃起希望。这是一种从黄花蒿提取的高效抗疟疾化合物,对各型红细胞内的疟原虫均有强效快速的杀灭作用。现在,青蒿素及其衍生物(ART)已成为抗疟疾的一线药物,“彻底消灭疟疾,构建无疟疾世界”的理想成为可能。
但不幸的是,如今“抗疟神药”青蒿素也产生了耐药性。2008年以来,东南亚地区(柬埔寨、泰国、越南、缅甸和老挝)日益流行能够抵抗青蒿素及其衍生物的疟原虫。但在疟疾的大本营非洲,一直未发现对青蒿素耐药的疟原虫突变,而撒哈拉以南的非洲大陆聚集了全世界90%的疟疾感染者。

今年1月3日,国际顶尖学术期刊Science上就发表过一篇有关青蒿素及其衍生物(ART)耐药机制的论文,首次解析了青蒿素及其衍生物耐药的具体机制:Kelch13蛋白及其相互作用物活性降低,减少了血红蛋白的内吞作用,从而减少了对青蒿素及其衍生物(ART)的激活,最终导致疟原虫对对青蒿素及其衍生物的抗药性。
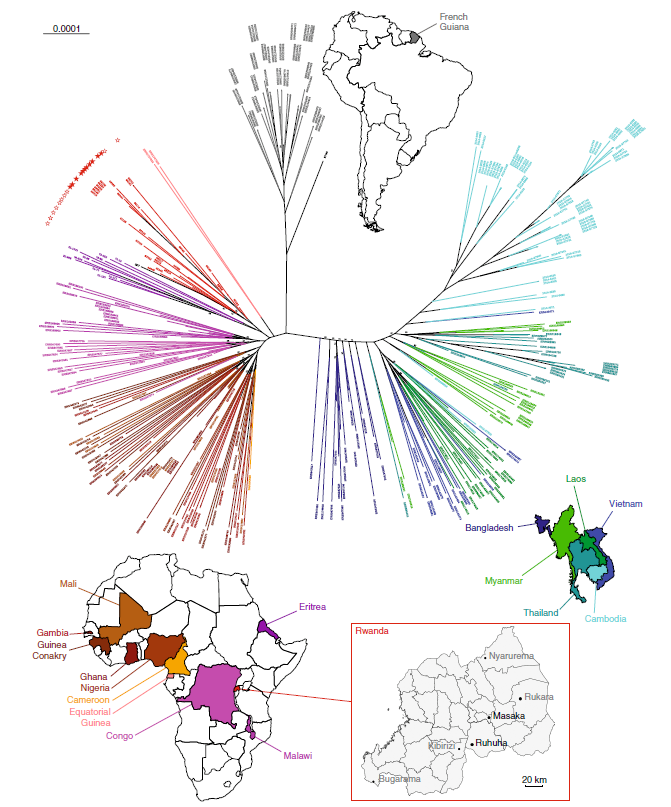
更重要的是,研究团队发现这种抗青蒿素疟原虫已在卢旺达多个地方传播,如果没有有效措施来遏制,随着时间流逝,这些突变疟原虫很可能逐渐成为非洲地区的主流疟原虫,这意味着,目前唯一可用的治疗方法将变得无效。
模型预测显示,在不采取措施的情况下,五年内青蒿素及其衍生物(ART)的无效将会在非洲导致7800万例新增病例和116000例死亡。
目前,青蒿素是构建“无疟疾世界”的重要依靠,然而随着其长期大量使用,部分疟原虫已表现出对青蒿素及其衍生物的耐药性。非洲大陆汇聚了全世界90%的疟疾患者,在非洲本土发现抗青蒿素疟原虫突变株,对于人类抗击疟疾来说无疑是一大噩耗,也将阻碍非洲抗疟疾的进程。
02
新冠大流行或加剧疟疾“耽误死”
近日,《柳叶刀》子刊发表的一项研究指出,COVID-19大流行正在破坏针对艾滋病、结核病和疟疾的预防和治疗服务,从而可能导致中低收入国家因这些疾病的死亡人数激增。模型显示,如果新冠肺炎疫情持续发展下去,中低收入国家在未来5年间因艾滋病死亡的人数将增加10%,结核是20%,疟疾是36%。张文宏在今年3月就曾提出警告,若不尽快复工,其他原因造成的“耽误死”的人口死亡率可能会超过新冠肺炎,而这一现象正在非洲发生。由于新冠肺炎挤占医疗资源,“耽误”了原有传染病和其他疾病的防治。
在埃博拉暴发的2014到2016年,几内亚有统计的确诊疟疾感染者比往年少了74000人。值得注意的是,疟疾的早期症状跟埃博拉相似,不但诊断困难,又被新疾病挤占了医疗资源,疟疾患者也因为不愿被当成埃博拉,或担心院内感染,从而讳疾忌医。
然而,疟疾并不会因此停止蔓延。2014年,该国官方统计疟疾死亡人数为1067人,WHO认为这个数字实际上接近一万,而前一年只有108人。对于一个人口只有一千多万的国家而言,这并非小数。
同年,该国死于埃博拉的有2446人。埃博拉本身带来的威胁,可能还不如它耽误掉的其他疾病所产生的额外威胁。
而容易被新传染病防控“耽误死”的疾病,大多本是可防可控的穷病。
疟疾就是最典型的穷病,即便现代医学完全可以有效治疗,每年还是造成约50万到200万人死亡。与疟疾相似的还有“被忽视的热带病”们,基本上只发生在最贫穷偏僻的热带地区,早期症状表现跟埃博拉非常相似。
耶鲁大学在埃博拉病毒流行期间,对疫区的三个国家——几内亚、利比里亚、塞拉利昂——进行了详尽调查,发现当地人在疫情期间,总就医频率降低了50%。城市医院被新传染病患者占据,多采取隔离措施,民众也由于恐惧而不敢就医,导致持续治疗中断。
由于得不到及时诊治,疟疾、肺结核和艾滋病共导致了这三国比往年增加了四千至四万五千人(根据不同估计方式)死亡。
埃博拉“耽误死”的前车之鉴,正在新冠肺炎上重露苗头。
药物生产是一个需要全球协同的过程。某种药物的第一步——关键起始物可能是在中国生产的,然后在美国加工成为药物中间体,再到英国做成药物,还要搭配上印度生产的药品辅料(比如胶囊壳)。
新冠疫情以来,各国封锁、边境关闭、停产、禁运等政策都在不同程度上阻碍了这个生产过程,其带来每一个环节的减产,都将造成最终价格的上升和供应下降。
同时,很多国家和国际组织把对抗既有转染病的项目资源挪去抗新冠肺炎,让问题雪上加霜。
许多发达国家每年都会拿出一个GDP固定比例的资金(多是0.7%)去资助欠发达国家的传染病防控,但今年它们自身也在疫情中自顾不暇,即使这个比例保持不变,由于今年总体经济收入减少,实际投给这项事业的资金支持也会降低。
面对新传染病,许多国家机构和国际组织往往都希望加大投入,将其扼杀于萌芽之中,但旧有传染病可能反而借此机会卷土重来,造成更大的威胁。

从左至右依次是HIV、结核和疟疾的国际防控项目受新冠肺炎影响的程度,图源:The Global Fund
在全球基金支持的数百个项目中,已有80%的HIV项目、75%的结核项目和66%的疟疾项目受到新冠肺炎不同程度的影响,其中各有大概一成的项目面临停摆。“无法获得相应药物或治疗手段”是这些停摆项目面临的最大难题。
不过另一方面,就像比尔盖茨在2020世界艾滋病大会上所说的,人类防控艾滋病、疟疾、结核等疾病的经验也可以用于防控新冠肺炎。
即便在最穷的国家,国际力量也铺设了大量公共卫生基础设施,其中部分可以同时用来对付新冠肺炎和其他传染病。
像全球基金、全球疫苗免疫联盟(GAVI)等国际组织,以及众多公益基金会,原本就是为了对抗旧有传染病而产生的。在过去二十年间,它们建立并维持着一套相对公平可及的全球药物采购和发放系统。
03疟疾流行会影响中国吗?
近期,山东省立医院接诊了1名来自泰安的转诊发热患者,最终诊断为输入性卵形疟复发。据悉,这名患者曾于2015年5月24日前往非洲赤道几内亚务工,2018年12月28日回国,以后未再外出。他说,自己在赤道几内亚每年都患疟疾。但回到中国后就再未发生过。
事实上,在这个交通迅捷的时代,不管疫情在哪里发生,我们离病毒都“或许只有一班飞机的距离”,世界上任何一个角落、任何一个人都会受到威胁。
据悉,疟疾是通过按蚊媒介传播的传染病,预防疟疾最有效的办法是防止蚊虫叮咬。尽量避免在蚊虫活动高峰期(黄昏和夜晚)到野外活动;如必须在户外作业,可穿长袖衣和长裤,皮肤暴露处可涂抹驱避剂,防蚊叮咬;睡前可在卧室喷洒杀虫剂或点蚊香;睡觉时使用蚊帐。
常见疟疾类型有间日疟、恶性疟、三日疟和卵形疟。其中,间日疟和卵形疟会复发,恶性疟病情最重,延误治疗会危及生命。目前,疟疾属于相对少发患者,接诊医生往往考虑不到疟疾。一旦想到疟疾,只要采集患者血,进行血片镜检、RDT检测或PCR检测,如果检测阳性,再根据患者的流行病学史和临床表现即可确诊。
疟疾患者确诊后,疾控机构会免费为患者提供特效药物。一般来说,恶性疟用青蒿素类药物,如科泰复、蒿甲醚和青蒿琥酯,间日疟和卵形疟用氯喹和伯氨喹,三日疟用氯喹。间日疟和卵形疟在次年要使用伯氨喹进行抗复发治疗。
文章内容综合自:Bio生物世界(ID:ibioworld)、大众网、大象公会、21新健康
图片来源:视觉中国
版权归原作者所有,如有违规、侵权请联系我们
责任编辑:金成
转载自:科学猫科普微信公众号
